▎药明康德内容团队编辑
据国际癌症研究机构(IARC)发布数据显示,肝癌是中国第5大高发癌症,也是第2大致死癌症;2020年新发肝癌41万例,导致39万人死亡。而同一时期,全球新发肝癌约91万,导致83万人死亡,可以说“全球近一半肝癌在中国”。
肝癌发病和死亡人数基本持平,患者生存率也较低,大约70%的患者在确诊时已经处于中晚期。《中国人群肝癌筛查指南(2022,北京)》显示,2015年中国肝癌年龄标准化5年相对生存率为12.1%,显著低于所有癌症合计的40.5%。
对于这种严重威胁健康和寿命的癌症,又该怎样预防、发现和治疗呢?今天,健康榨知机就带大家了解下这种“沉默的癌症”。

图片来源:123RF
肝癌“最爱”这7类人
在了解肝癌之前要先明确一点,即肝癌主要包括肝细胞癌(HCC)、肝内胆管细胞癌(ICC)和HCC-ICC混合型。其中肝细胞癌约占肝癌总数的90%,是我们日常所说的“肝癌”。根据现有证据,如果你是以下几类人,就要小心了,肝癌风险会升高。
1.慢性乙型肝炎病毒感染的人
乙型肝炎病毒(HBV)感染是中国肝癌患者的主要病因。HBV的DNA序列和宿主细胞的基因序列同时遭到破坏或发生重新整合,使癌基因激活和抑癌基因失活,从而发生细胞癌变。携带HBV的人中约有10%-25%会发生肝癌。
2.慢性丙型肝炎病毒感染的人
丙型肝炎病毒(HCV)感染是西方国家肝癌的主要病因。丙型肝炎致癌机制与HCV序列变异相关,HCV通过序列变异逃避免疫识别而持续感染肝细胞,引起肝脏长期炎症,肝细胞坏死和再生反复发生,从而积累基因突变,破坏细胞增殖的动态平衡,导致细胞癌变。
在中国肝癌患者中,HCV感染标志阳性的人,占比为1.7%-2.5%,HCV合并HBV感染的人占比为6.7%。
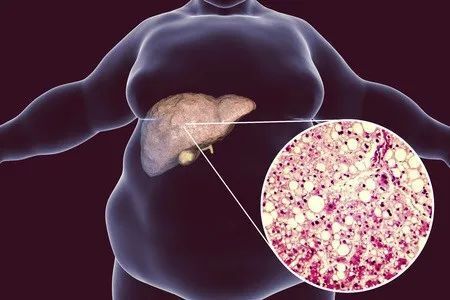
3.患有酒精性肝病或代谢相关脂肪性肝病
代谢相关脂肪性肝病(MAFLD,又称非酒精性脂肪性肝病[NAFLD]),是全球目前最常见的肝脏疾病,正成为肝癌的重要病因。
一项病例对照研究显示,酒精肝伴有慢性HCV或慢性HBV感染等2个或以上因素的人,进展为肝癌的风险升高52.9倍。另一项涉及欧洲约13万代谢异常相关肝病患者的研究显示,他们患肝癌的风险较普通人群提高了3.51倍。
图片来源:123RF
4.常吃发霉食物的人
流行病学研究发现,粮食受到黄曲霉毒素污染严重的地区,人群肝癌发病率高。黄曲霉毒素是黄曲霉菌和寄生曲霉菌产生的一类毒素,是1类致癌物,主要存在于发霉的粮油食品、动植物食品中。
黄曲霉毒素的代谢产物之一黄曲霉毒素B1能通过影响ras、P53等基因的表达而引起肝癌的发生。
5.肝硬化的人
肝硬化是肝癌发生过程中的重要环节,全球范围内约85%-95%的肝癌患者患有肝硬化。中国约有700万例肝硬化患者,HBV相关肝硬化占77.22%,肝硬化也是中国肝癌的首要病因。
有病例对照研究显示,单纯酒性肝硬化,HCV或HBV肝硬化进展为肝癌的风险分别升高350%、1430%和1160%。
6.有肝癌癌前病变的人
癌前病变是指某些可能发生癌变的良性病变,包括细胞形态分化异常的病变、组织结构异型性的病变等,癌前病变比正常组织或良性病变更容易发生癌变,形成侵袭性癌。
肝癌的癌前病变包括低级别不典型增生结节(LGDN)、高级别不典型增生结节(HGDN)和β-catenin高表达的肝细胞腺瘤。肝硬化基础上出现的不典型增生结节,尤其是HGDN具有非常高的恶变风险。
7.有其他肝癌危险因素的人
一些危险因素也为肝癌的发生创造了有利条件,包括长期接触氯乙烯、亚硝胺类、偶氮芥类、苯酚、有机氯农药等化学物质;血吸虫及华支睾吸虫感染;长期引用污染水、藻类异常的河沟水;暴露于香烟中的多环芳烃、亚硝胺和尼古丁;饮酒等。

图片来源:123RF
肝癌“最怕”你做这6件事
研究发现,中国人75%以上的肝癌归因于已知的危险因素,包括HBV感染、HCV感染、饮酒、代谢性疾病和黄曲霉毒素污染等。因此,针对危险因素,对日常行为进行适当改变,就可以有效降低肝癌风险,或在早期发现肝癌。
1.预防和治疗HBV感染
HBV的主要传播途径包括血液(如不安全注射等)、母婴以及性接触等。了解任何性伴侣的HBV状况,不同感染者进行无保护的性行为;不使用非法药物,不共用针头;穿刺和纹身时要谨慎,使用无菌针头;去往乙肝高发地区时提前接种疫苗,也有助于预防HBV感染。
接种乙肝疫苗是预防HBV感染的主要方法,要及时接种。接种对象主要是新生儿,其次为婴幼儿、15岁以下未免疫人群和高危人群。
感染了HBV的人,要遵循医嘱进行规范化抗病毒治疗和监测,以减缓肝硬化进程。
2.预防和治疗HCV感染
HCV传播的主要方式有血液传播。因此,预防HCV感染应做到安全和适当地使用注射剂;测试捐献血液中的HBV和HCV;避免到非正规的医疗机构看病;避免非法途径献血、采血;以及预防性交时接触血液等。
对于感染了HCV的人,通常新感染者并不都需要治疗,因为有些人的免疫反应会清除感染。不过,当HCV感染变为慢性时,必须进行治疗。现有的丙型肝炎疗法,已经能在短短2-3个月内,以90%以上的成功率治愈所有主要类型的丙型肝炎。
3.不吃发霉食物
在温暖潮湿的地区,应注意粮油食品的干燥和通风保存与储存,并尽量减少储存时间。还要注意避免厨房竹木制厨餐具的霉变,特别是竹木制菜板、筷子、筷笼、饭勺等厨餐具的清洗和干燥储存,避免黄曲霉毒素产生。
如果食物已经发霉,即使是部分发霉,也不要为了节省而吃看起来没有坏的部分。很多人喜爱的“土榨花生油”,也是黄曲霉毒素的“重灾区”,要尽量避免食用。
图片来源:123RF
4.避免其他环境因素和相关行为危险因素
避免摄入微囊藻毒素,包括避免食用蓝藻大量繁殖水域的水产品;家用饮水机和桶装水避免阳光直射,防止绿藻生长;同时避免桶装水长时间储存。
戒烟戒酒,吸烟的人要尽快戒烟,不吸烟的人要避免接触二手烟,同时最好滴酒不沾。
糖尿病患者要严格控制血糖水平,增加运动量。有研究显示,运动可降低7种癌症风险,其中就包括肝癌。
健康饮食,均衡营养。研究显示,以蔬菜为基础的膳食模式可显著降低肝癌发病风险。提倡以蔬菜为基础的膳食模式,多食用新鲜蔬菜水果,适量补充芹菜、蘑菇类、葱属类蔬菜、豆类及豆制品等。
5.筛查和治疗肝癌癌前病变
早期发现肝癌癌前病变,是患者阻断肝癌发生和获得根治可能的关键。筛查有助于肝癌癌前病变的早发现、早诊断和早治疗。
《肝细胞癌癌前病变的诊断和治疗多学科专家共识(2020版》建议,HBV感染,年龄≥20岁,有肝硬化表现的人群应当定期进行肝癌癌前病变筛查。
对于患有肝癌癌前病变的人,要及时通过局部消融治疗、手术切除或其他方式(如TACE、分子靶向治疗等)治疗,以降低肝癌风险。
6.肝癌筛查
高危人群进行筛查,有助于肝癌的早期发现、早期诊断、早期治疗,提高生存率。
根据《中国人群肝癌筛查指南(2022,北京)》建议,肝癌高风险人群应进行肝癌筛查。
高风险人群是指符合以下条件之一的人:
各种原因(包括酒精性肝病、MAFLD)所致的肝硬化患者;
HBV或(和)HCV慢性感染且年龄≥40岁的人。
筛查起始年龄为40岁,74岁或预期寿命<5年时终止;不过,肝硬化患者的肝癌监测起止年龄不限。筛查间隔为12个月,单慢性肝病(包括肝硬化、慢性肝炎等)患者推荐间隔为6个月。
筛查的主要方法是腹部超声检查(US)联合血清甲胎蛋白(AFP)检测。CT与核磁共振成像(MRI),特别是增强CT与结合钆塞酸二钠的MRI是筛查异常人群进行进一步诊断的首选技术。

图片来源:123RF
肝癌该怎样治疗
肝癌的常用治疗方法包括手术切除、肝动脉介入治疗、局部消融治疗、肝移植等。对于晚期肝癌患者,靶向、免疫等全身治疗方法可以减轻肿瘤负荷,改善肿瘤相关症状,提高生活质量,延长生存时间。
对于具体的治疗方案,医务人员会根据患者身体健康状况、肿瘤分期和类型、治疗目标等确定。在治疗过程中,患者需要定期接受检查和监测,以评估治疗的效果。同时,根据治疗反应和病情变化,医务人员也可能调整治疗方案。
此外,发生耐药、复发或缺乏有效治疗方式的患者,也可以考虑加入到临床试验中。对很多癌症患者而言,临床试验可让本无药可治的患者再次有机会接受新的治疗,带来新的希望,延长生存期。
参考资料
[1] 赫捷,陈万青,沈洪兵,等(2022).中国人群肝癌筛查指南(2022,北京).中华肿瘤杂志,DOI: 10.3760/cma.j.cn112152-20220720-00502.
[2]《中华肝脏病杂志》编辑委员会,中华医学会肝病学分会肝癌学组,(2020).肝细胞癌癌前病变的诊断和治疗多学科专家共识(2020版).临床肝胆病杂志,DOI:10.3969/j.issn.1001-5256.2020.03.007.
[3] 中华预防医学会肿瘤预防与控制专业委员会感染相关肿瘤防控学组,等(2018).中国肝癌一级预防专家共识(2018). 中华肿瘤杂志, DOI: 10.11735/j.issn.1004-0242.2018.09.A005.
[4] Liver Cancer Causes, Risk Factors, and Prevention.Retrieved Sep 27,2023,from
https://www.cancer.org/cancer/types/liver-cancer/causes-risks-prevention.html[5] Latest global cancer data:Cancer burden rises to 19.3 million new cases and 10.0 million cancer deaths in 2020.Retrieved Sep 27,2023,from
https://www.iarc.fr/fr/news-events/latest-global-cancer-data-cancer-burden-rises-to-19-3-million-new-cases-and-10-0-million-cancer-deaths-in-2020/[6] Treating Liver Cancer.Retrieved Sep 27,2023,from
https://www.cancer.org/cancer/types/liver-cancer/treating.html[7] 葛均波,徐永健,王辰.内科学[M].第9版.北京:人民卫生出版社,2018.
https://new.qq.com/rain/a/20230927A0AFSI00